Созылмалы панкреатит және қант диабеті
| Тақырып | Медицина |
| Көру | реферат |
| Тіл | Орыс |
| Қосылған күні | 19.06.2015 |
Үздіксіз білім беру және мамандарды қайта даярлау факультеті
Терапия, эндокринология және жедел медициналық көмек кафедрасы
«Жедел немесе созылмалы панкреатитке байланысты қант диабеті»
панкреатитті қант диабеті
1. Қант диабетінің әр түрлі жіктелуіндегі панкреатогенді диабеттің орны
2. Жедел немесе созылмалы панкреатитке байланысты диабеттің патогенезі
3. Жедел немесе созылмалы панкреатитке байланысты диабеттің таралуы
Жедел немесе созылмалы панкреатитке байланысты диабеттің клиникалық көріністері
4.1 Қант диабетінің панкреатогенді созылмалы асқынулары
5. Созылмалы панкреатитпен диабеттің диагнозы
6. Қант диабетінің панкреатогенді емінің терапевтік аспектілері
Ұйқы безінің экзокриндік бөлігінің ауруларынан екінші деңгейдегі қант диабеті немесе панкреатогенді қант диабеті - бұл тұрақты гипергликемия жағдайы, ол асқазан асты безі ауруының нәтижесінде дамиды, онда экзокринді және эндокринді панкреатикалық функциялардың бұзылуы дамиды. Науқастар әдетте гипергликемиямен байланысты белгілерді дамытады, бірақ олар гипогликемия мен гликемиялық тұрақсыздықтың жоғарылау қаупін көрсетеді.
Ұйқы безінің ауруларына қатысты қайталама диабетті 1788 жылы сэр Томас Коули сипаттаған, ол «34 жастағы, дені сау, семіз», «қант диабетімен ауырған» және «біртіндеп таусылып, емделуіне қарамастан, ол ақыры қайтыс болды ». Аутопсия кезінде «ұйқы безі оның ішіне нық салынған тастарға толы болды. Олар әр түрлі мөлшерде болды. Олардың беті тұт тастарындай тегіс емес еді. Ұйқы безінің оң жақ бөлігі өте қатты және тығыздалған көрінді».
100 жылдан астам уақыт өткен соң, 1889 жылы Минсковский иттерде панкреатикалық эксперименттің тәжірибесі қант диабетін туғызатынын көрсетті, ал 1940 жылы Шумакер өткір панкреатиттің барлық жағдайларының кем дегенде 2% клиникалық ауыр диабеттің пайда болуын анықтады. Жедел панкреатит сирек кездесетін қант диабетімен аяқталатындығын мойындағанына қарамастан, дәрігерлер созылмалы панкреатитті немесе қайталанатын жедел панкреатитті глюкозаға төзімділіктің жалпы себебі ретінде тани бастады.
Қант диабеті - әлемде кең таралған жұқпалы емес аурулардың бірі. Бұл Америка Құрама Штаттарындағы өлімнің жетінші жетекші себебі және жалпы, қант диабетімен ауыратын адамдарда өлім қаупі қант диабетімен ауыратындардан екі есе көп. Қант диабетімен ауыратын адамдарда жүректің ишемиялық ауруы, инсульт, бүйрек қызметінің ақырғы сатысы, аяқ-қол ишемиясы, сондай-ақ көру қабілеті мен соқырлықтың даму қаупі жоғары. Денсаулық сақтау экономикасы тұрғысынан, қант диабетімен ауыратын адамдар онсыз адамдармен салыстырғанда денсаулық сақтау ресурстарынан кемінде 2-3 есе көп қаражат талап етеді. Осы себептерге байланысты және гипертензия, дислипидемия және семіздікті қоса, жүрек-қан тамырлары ауруларының басқа белгілі факторларымен үйлесуіне байланысты, жұқпалы және қант диабетінің алдын-алу және уақтылы диагноз қою маңызды салдарға әкеледі.
Жедел панкреатит - бұл ұйқы безіндегі қабыну процесі, перифанкреатикалық тіндер мен жүйелер мен мүшелердің жеткіліксіздігі. Жыл сайынғы жедел ауру панкреатитке байланысты 13-тен 45/100000 адамға дейін. Жедел панкреатит - бұл ұйқы безінің ең көп таралған ауруы, ал гипергликемия - болжамды модельдерде қолданылатын ерте кезден келе жатқан белгі. Бұл гипергликемия, әдетте, барлық пациенттерде толығымен шешілетін өтпелі құбылыс ретінде қарастырылады. Бұл глюкоза гомеостазының ауруханадан шығарылғаннан кейін жиі бақыланатындығын түсіндіреді. Жедел панкреатиттен кейін жаңа диагноз қойылған диабеттің және қант диабетінің таралуы туралы мәліметтер бір-біріне қайшы келеді. Кейбір есептер глюкозаның гомеостазының толық қалпына келтірілгенін көрсетеді, ал басқаларына сәйкес оның бұзылыстары пациенттердің айтарлықтай бөлігінде сақталады. Жақында жүргізілген зерттеу өткір аурулардағы өтпелі гипергликемиямен ауыратын науқастарда қант диабетін дамыту қаупі жоғары екенін көрсетті. Сонымен қатар, өткір панкреатиттің эпизоотиясынан кейін предебиаб пен диабеттің ықтималдығы, сондай-ақ өткір панкреатиттің этиологиясы мен ауырлығы түсініксіз болып қалады. Жедел панкреатит жағдайларының төрттен бірі дамиды және созылмалы ауруға әкеледі.
Созылмалы панкреатит қабыну процесі болып табылады, алдымен экзокриндік және одан кейінгі кезеңде ұйқы безінің эндокринді паренхимасының үдемелі және қайтымды зақымдалуымен сипатталады, содан кейін оны талшықты тінмен ауыстырады. Жыл сайынғы созылмалы сырқаттанушылық панкреатитпен 5-тен 12/100000 адамға дейін, ал оның таралуы шамамен 50/100000 адамға жетеді. Ұйқы безінің эндокринді тіндерінің қатысуы аурудың кеш сатысында болады. Ресей Гастроэнтерологиялық Ассоциациясының созылмалы панкреатитін диагностикалау және емдеудің клиникалық нұсқауларына сәйкес 2013 жылы созылмалы панкреатиттің үшінші сатысында экзокринді және эндокринді ұйқы безінің жеткіліксіздігі белгілері пайда болады, ал қант диабеті асқазан безінің атрофиясымен сипатталатын IV сатысында дамиды.
Науқастар әдетте гипергликемиямен байланысты белгілерді дамытады, бірақ оларда гипогликемия мен гликемиялық тұрақсыздықтың даму қаупі жоғары. Инсулинге немесе сульфонилмочевинаға қарсы препараттармен байланысты гипогликемия жиі кездеседі және ауыр және ұзаққа созылады. Гипогликемия - бұл глюкагонның жеткіліксіз секрециясы, катехоламиндік реакцияның әлсіреуі және бауырдың глюкоза өндірісінің бұзылуына байланысты глюкозаның реттелуі мен қалпына келуінің бұзылуы. Терапевтік көзқарас тұрғысынан, жиі гипогликемиялық реакцияларға жол бермеу және өмір сүру сапасын жақсарту үшін плазмадағы глюкозаның деңгейін қалыпты деңгейден сәл жоғарылату қажет болуы мүмкін.
Жедел немесе созылмалы панкреатиттің салдарынан диабеттің дұрыс диагнозы емделушінің тамақтану жағдайына әсер ететін қатар жүретін жағдайлармен (ас қорыту, сіңіру және т.б.) бірге осы пациенттердің дәрілік заттардың дұрыс емделмеуіне әкеледі. Сонымен қатар, ұйқы безінің резекциясын неғұрлым кеңінен қолдану және цистикалық фиброзбен ауыратын науқастардың ұзақ өмір сүруі және, ең бастысы, созылмалы панкреатиттің көбеюі, өткір немесе созылмалы панкреатиттің салдарынан қант диабеті диабетологтар мен гастроэнтерологтардың көбірек назарын талап етеді.
1. Қант диабетінің әр түрлі жіктелуіне панкреатогенді диабетті салыңыз
Қант диабетімен ауыратын науқастарға мамандандырылған медициналық көмек алгоритмдерінің 5-ші шығарылымындағы қант диабеті диагнозын тұжырымдау талаптары бойынша мұндай қант диабеті «Қант диабетімен байланысты (себебін көрсетіңіз)» сияқты болуы керек.
Американдық қант диабеті қауымдастығының жіктемесіне сәйкес, панкреатогенді диабет - бұл 3 типті қант диабеті (T3cDM). EASD / ESC диабеті, предебиет және жүрек-тамыр аурулары бойынша ұсыныстарда панкреатогенді қант диабеті «Қант диабетінің басқа ерекше түрлері: бірқатар аурулардан кейінгі қайталама диабет» (панкреатит, жарақат немесе панкреатиялық хирургия) ретінде жіктелген.
Қант диабетінің экзокринді ұйқы безі аурулары себептерін жіктеу (T3cDM, Американдық Диабеттік Ассоциациясы, 2013)
1. Панкреатит
2. Ұйқы безінің жарақаты / резекциясы
3. Неоплазия
4. Цистикалық фиброз
5. Гемохроматоз
6. Талшықты панкреатопатия
7. Басқалары.
2. Жедел немесе созылмалы панкреатитке байланысты қант диабетінің патогенезі
Жедел панкреатит кезіндегі гормоналды панкреатиялық дисфункцияның патогенетикалық механизмдері туралы нақты түсінік жоқ, оны түзетудің жалпы алгоритмдері жоқ. Ұйқы безінің экзо- және эндокриндік функциялары арасындағы тығыз анатомиялық және функционалды байланыстар сөзсіз осы мүше ауруларына әсер етеді.
Қант диабетін дамыту үшін ұйқы безінің зақымдалуы бета-жасушалардың, басқа патологиялық механизмдердің мөлшерін азайтумен қатар, қатерлі ісік ауруын қоспағанда, ауқымды болуы керек. Жалпы ұйқы безі резекциясын қолдану тәжірибесі көрсеткендей, қант диабеті басталған кезде ұйқы безінің 80-90% -дан астамы алынып тасталуы керек. Глюкозаның метаболизмін бұзу үшін, адамдарда ұйқы безінің ішінара резекциясы көлемі бойынша 50% -дан асуы керек, ал ұйқы безінің жалпы резекциясы сөзсіз қант диабетін тудырады. Дені сау адамдарда гемипанкреэктомия 25% жағдайда глюкозаға төзімділіктің бұзылуымен бірге жүреді, және әдетте, ұйқы безінің қалдық мөлшерінің 20-25% -дан аспайтын мөлшерде глюкозаның гомеостазын қамтамасыз ету қажет.
1896 жылы Чиари жедел ұйқы безінің механизмі ретінде ұйқы безінің ферменттерін мерзімінен бұрын белсендіру нәтижесінде ұйқы безінің авто-ас қорытуын ұсынды. Кейінірек трипсиногеннің белсенділенуіне қарамастан, ацин клеткаларының кемінде жартысы зақымдалуы мүмкін екендігі белгілі болды. Жіті панкреатиттің нақты патогенезі әлі күнге дейін толық зерттелген жоқ, бірақ ол айқын тәуелді және / немесе жүйелік қабыну реакциясы арқылы делдал болады. Науқастардың 20% -ында жедел ұйқы безінің некрозына және 7-15% өліммен көптеген мүшелердің жұмысына әкелетін жүйелік қабыну реакциясы байқалады. Жүйелік қабыну реакциясы цитокиндермен, иммуноциттермен және комплемент жүйесімен делдал болған қабыну каскадының активтенуімен қамтамасыз етіледі және бақыланады. Сонымен қатар қабынуға қарсы реакция белсендіріледі, қабынуға қарсы цитокиндер мен цитокин ингибиторлары арқылы делдал болады. Бұл қабынуға қарсы реакция иммундық реакцияны тежей алады, ол хостты жүйелік инфекциялар қаупін тудырады. Бір қызығы, ұйқы безінің бета жасушалары осы ішкі зақымдану сенсорларын білдіреді, олар 2 типті қант диабетінің патогенезіне де қатысады.
Жедел панкреатит кезіндегі гипергликемия инсулин секрециясының бұзылуына, перифериялық глюкозаны қолданудың төмендеуіне және гормональды гормондардың өндірілуінің жоғарылауына байланысты. Қатты гипергликемия ауыр панкреатитпен байланысты және болжамды фактор болып табылады. Өтпелі гипергликемия және глюкозурия жедел панкреатитпен ауыратын науқастардың шамамен 50% -ында кездеседі. Глюкозаға төзімділіктің деңгейі панкреатиттің ауырлығының көрсеткіші болып табылады. Алкоголь ұйқы безіне едәуір зиян келтіреді және алкоголь панкреатиті глюкозаға төзімділіктің нашарлауымен жиі кездеседі. Панкреатиттің шабуылымен бірге жүретін гипергликемия ұйқы безінің зақымдануының және қатар жүретін стресс жағдайының нәтижесі. Көмірсулардағы метаболикалық бұзылыстардың ауырлығы мен ұзақтығы ұйқы безінің тінінің зақымдану дәрежесіне байланысты. Егеуқұйрықтардағы экспериментті өткір некротикалық панкреатиттің ерте кезеңін зерттеу (аурудың басталуынан 5 сағат), ұйқы безінің экзокринді бөлігінің ісінуі, қан кетуі, май некрозы, ациндердің жойылуы және лейкоциттердің инфильтрациясы, эндокриндік аралдар қалыпты құрылымды сақтап, ал б-жасушаларында жеткілікті мөлшерде инсульт болды. . Алайда, глюкозаны ынталандыруға жауап ретінде инсулинді шығару мүмкіндігі айқын бұзылған (P> 0.05). Панкреатикалық аралдардың архитектурасы көрші экзокринді аймақтардағы айқын қабыну өзгерістерімен өзгеріссіз қалды. Тәжірибеде жасушалық глюкозаның нақты тасымалдағышы (GLUT 2) төмен концентрацияға ие болды, сондықтан өткір панкреатит кезіндегі инсулин секрециясының бұзылуы глюкозаны b жасушаларына тасымалдау қиындықтарымен байланысты болуы мүмкін.
Жедел панкреатитпен ауыратын науқастарда плазмадағы инсулин деңгейі сау адамдарға қарағанда төмен. Глюкозаға немесе глюкагонға жауап ретінде инсулин секрециясы бұзылады, аланин инфузиясы плазмадағы инсулин деңгейінің қалыпты өсуіне әкеледі. Жедел процестің қарқындылығының төмендеуімен қалыпты инсулин өндірісі қалпына келеді. Плазмалық глюкагон концентрациясы жоғарылайды және әдетте кем дегенде 1 апта бойы жоғары болып қалады. Гипергликагонемия мен гипоинсулинемия комбинациясы кетоацидоздың дамуын және диабеттік команың сирек кездесетінін түсіндіруге жеткілікті.
Плазмадағы глюкоза деңгейінің жоғарылауымен қатар, өткір панкреатитпен ауыратын науқастардың аз бөлігінде және гиперлипидемия тарихының болмауында липидтер сарысуындағы концентрацияның жоғарылауы мүмкін. І, IV немесе V типті гиперлипидемиямен ауыратын науқастарда сарысу триглицеридтері> 1000-2000 мг / дл (фредриксон классификациясы) өткір панкреатит үшін қауіпті фактор болып табылады. Жедел панкреатиттен кейін бос май қышқылдарының плазмалық концентрациясы жоғарылайды, нәтижесінде инсулин секрециясының бұзылуы және глюкагон мен кортизол секрециясының қатар жүруі жоғарылайды. Жедел панкреатит кезіндегі гормоналды ортадағы өзгерістер кетоацидоздың дамуына ықпал етсе де, бұл сирек кездесетін оқиға, эндогендік инсулиннің қалдық секрециясын сақтауға, липолиз бен кетогенезді тежеуге жеткілікті және глюкагон секрециясының жеткіліксіздігіне байланысты.
Созылмалы панкреатитке әкелетін оқиғалардың нақты дәйектілігі толық анықталған жоқ. Эксперименттік зерттеулер көрсеткендей, зақымдайтын ынталандыру реактивті оттегі түрлерінің пайда болуына, цитокиндердің шығарылуына және антиоксиданттардың кейіннен сарқылуына, яғни панкреатостазға әкеледі, яғни. асқазан безінің ацинар жасушалары арқылы апикальды экзоцитоздың алдын-алу. Бұл жасушалар лимфа мен қан тамырларына жаңадан синтезделген ферменттерді тез шығарып, қабыну реакциясын тудырады. Жақында простагландин өндірісінің басым реттегіш циклооксигеназа 2 созылмалы панкреатит кезіндегі экзокринді және эндокринді бөліктердің зақымдану патогенезінде маңызды рөл атқарады деп хабарланды.
Лангерхан аралдары, іс жүзінде, акин клеткаларының жойылу дәрежесімен салыстырғанда жақсы сақталған. Кейде ұйқы безі эндокриндік компоненттің сақталуымен бірге экзокриндік тіндердің толық жоғалуына байланысты аденоматозды табиғатқа ие болады.Қалған аралдарда жасуша популяциясының эндокринді бөлігінің қайта бөлінуі альфа жасушаларына қарағанда бета жасушаларының пропорционалды көп жоғалуымен жүреді, бұл қалыпты 2: 1 қатынасының өзгеруіне әкеледі.Дельта жасушаларының саны, әдетте, қалыпты болып қалады және РР жасушаларының санының аздап өсуі байқалады. Қалыпты ашытқы тінмен қоршалған аралдар, әдетте, цитологиялық құрамға ие, бұл экзокринді ұйқы безінің трофикалық әсерін көрсетеді. Созылмалы панкреатит кезінде пайда болатын мальабсорбция сонымен қатар инкретиндердің бұзылған секрециясын тудыруы мүмкін, бұл өз кезегінде аралдық жасушалардың дисфункциясына және глюкозаға төзімділіктің нашарлауына ықпал етуі мүмкін.
Тропиктегі фиброкальды панкреатитпен диабеттің өте жоғары деңгейі, клиникалық көрінісі жақсы танылған. Созылмалы калькуляторлық панкреатиттің бұл түрі негізінен тропикалық дамушы елдердегі балалар мен жас ересек ауыл адамдарында байқалады. Үндістан мен Қытайдағы созылмалы панкреатиттің барлық жағдайларының 60-70% -ы тропикалық панкреатитке байланысты екендігі айтылды. Оның қант диабетімен ауыратын науқастарда таралуы өте өзгергіш, Үндістанда 0,5% -дан 16% -ға дейін және Нигерияда инсулин қабылдаған жас пациенттер арасында 80% -ға дейін жетеді.
Қант диабеті - бұл созылмалы калькуляторлы панкреатиттің дерлік дерлік асқынуы және әдетте панкреатит басталғаннан кейін он жыл ішінде дамиды, бірақ науқастың жасына сәйкес келеді. Қарау кезінде пациенттердің көпшілігінде үлкен интрадуалдық тастар бар, олардың этиологиясы ақуыз-калория жетіспеушілігі, әртүрлі экзогенді токсиндерді қолдану, ұйқы безінің ішек ауытқулары және мүмкін генетикалық бейімділік. Бұл жағдайда қант диабеті, әдетте, ауыр және инсулин терапиясы қажет, дегенмен патогистологиялық және иммуногистохимиялық зерттеулер фиброкалькулезді панкреатитпен ауыратын науқастардың ұйқы безінде инсулин-позитивті жасушалардың ішінара сақталуын көрсетеді. Инсулиннің қалдық секрециясы фиброкальді панкреатитпен ауыратын науқастарда кетоацидоздың сирек дамуын түсіндіреді.
Ұйқы безінің ауруына тән этиологиялық триггерлер көмірсулардың төзімсіздігіне ықпал етуі мүмкін. Мысалы, гипертриглицеридемия инсулинге төзімділікпен байланысты және әдетте қант диабетінің клиникалық ауыр түріне әкеледі. Алкоголь инсулиннің әсерін әлсіретеді және бауырға тікелей әсер ету арқылы бұзылған глюкозаға төзімділікке әкеледі. Тұқым қуалайтын панкреатитпен, сирек кездесетін аутосомдық доминантты аурумен, қант диабеті кеш сатыда дамиды, ұзақ мерзімді диабеттік асқынулар пайда болуы мүмкін.
Қант диабетімен ауырудың отбасылық тарихы анамнезінде созылмалы панкреатитпен ауыратын науқастарға жас кезінде диабеттің дамуына себеп болуы мүмкін. Панкреатитпен байланыссыз қант диабетінің таралуы шынымен қант диабеті дамыған пациенттердің отбасыларында жоғары. Алайда созылмалы панкреатиттен кейін қант диабеті бар пациенттерде HLA типті B8, DR3, DR4 және DR3 / DR4 ауруының айтарлықтай өсуі байқалды. Аутоиммундылық созылмалы панкреатиттен кейінгі диабеттің дамуына ықпал етуі мүмкін деген болжам айтылған, өйткені қант диабеті басталғанға дейін кейбір науқастарда арлет жасушаларына антиденелер табылған. Алайда, бұл әлі де көңілге түйетін мәселе. Аутоиммунды созылмалы панкреатит диффузды ісінумен сипатталады және ұйқы безінің экзокринді ұйқы безінің мононуклеарлы жасушалармен енуімен байланысты. Мүмкін бұзылу ауыр ұйқы безінің ісінуін немесе ісіктің пайда болуын тудыруы мүмкін, мальабсорбция мен холестазбен бірге, кейде ұйқы безінің қатерлі ісігі немесе лимфома қате диагноз қойылған.
Генетикалық мутациялар эндокриндік және экзокринді ұйқы безінің жеткіліксіздігін тудыруы мүмкін, созылмалы панкреатит кезінде байқалғандай бета жасушаларының регенерациясы бұзылады, бета жасушаларының массасының төмендеуін анықтайды.
Созылмалы панкреатит кезіндегі талшықты процесс бета жасушаларының массасының төмендеуіне алып келеді және ұйқы безінің капиллярлық айналымын өзгерте алады, бұл аралдар перфузиясының төмендеуіне, секретагогтардың бета жасушаларына жеткізілуінің бұзылуына, сондай-ақ ұйқы безінің гормондарының ағып кетуінің төмендеуіне әкеледі. Бета жасушаларының жұмыс істемеуі инсулин секрециясының төмендеуімен түсіндіріледі: ұйқы безінің эндокриндік ұлпасы қаншалықты көп жоғалса, соғұрлым инсулин секрециясының нашарлауы және глюкозаға төзімділік дәрежесі жоғарылайды. Орташа созылмалы панкреатитпен ауыратын диабетпен ауыратын науқастарда жеңіл және орташа ораза гипергликемиясы бар инсулиннің базальды плазмалық концентрациясы қалыпты немесе орташа жоғарылауы мүмкін. Алайда, инсулиннің бұзылған секрециясы әрдайым дерлік болады. Бұл пациенттерде инсулин секрециясының максималды потенциалының төмендеуі айқын және инсулиннің азаюын көрсетеді. Плазмадағы глюкозаның мөлшері 10 ммоль / л (180 мг / дл) асып кетсе, плазмалық инсулин мен С-пептид концентрациясы жиі анықталмайды.
Бета жасушаларының аминқышқылдарына реакциясы бета-жасушалардың өлу дәрежесі мен глюкозаның нашарлаған деңгейіне байланысты төмендейді.
С-пептидтің аргининмен қоздырылған секрециясы созылмалы панкреатитпен және глюкозаға төзімділікпен ауыратын науқастарда қалыпты болуы мүмкін, бірақ ораза ұстайтын гипергликемиямен ауыратын науқастарда әрдайым төмендейді.
Экзокриндік және эндокриндік функциялар бір-бірімен байланысты, бұл экзокринді ұйқы безінің қабыну процесі мен қант диабетінің дамуы арасындағы тікелей себептік байланысты көрсетеді. Холецистокинин-панкреосиминді (CCK-PZ) көктамыр ішіне енгізгеннен кейін инсулинге ауыз қуысының глюкозасын қабылдауға реакциясы мен он екі елі ішек шырынындағы ұйқы безі ферменттерінің концентрациясы арасында дәл сәйкестік табылды. Стератореямен ауыратын науқастарда С-пептидтің секрециясы төмен, экзокриндік функцияның ауыр бұзылуы бар емделушілерге қарағанда.
Дені сау адамдарда глюкозаны қабылдау инкретин жүйесін белсендіру нәтижесінде глюкозаның эквивалентті мөлшерін көктамыр ішіне енгізуге қарағанда инсулиннің көбірек қарқынды секрециясын тудырады. Созылмалы панкреатитте инкретин факторларының секрециясы нашарлайды: холецистокинин, гастрин, энтероглюкагон, глюкозаға тәуелді инсулинотропты пептид (GIP) және вазоактивті ішек полипептиді. Екінші жағынан, соңғы зерттеулерде глюкагон тәрізді пептид-1 (GLP-1) шығарылуы, қант диабеті бар панкреатитпен ауыратын пациенттерде пероральді глюкозаны қабылдауға жауап ретінде қалыпты немесе бұзылған төзімділікке ие пациенттермен салыстырғанда жоғарылайды. глюкоза. Созылмалы панкреатиттен екіншілік диабетпен ауыратын науқастарда холецистокининге инсулин реакциясы гипергликемия деңгейіне пропорционалды. Керісінше, GIP-ге жауап ретінде инсулин секрециясы төмендейді. Соған қарамастан, қайталама диабетпен ауыратын науқастарға созылмалы панкреатитке ГЛП-1 инфузиясы қан глюкозасының төмендеуімен және С-пептидтің плазмалық концентрациясының жоғарылауымен бірге жүреді, бұл реакция сау адамдарда байқалғаннан өзгеше емес. Созылмалы панкреатиттен екінші дәрежелі қант диабетінде теңгерілмеген инкретин осінің болуы немесе ішек пен ұйқы безінің гормондарының бір мезгілде өзгеруі анық емес. Созылмалы панкреатиті бар диабетпен ауыратын науқастарда, әсіресе инсулинді қабылдағаннан кейін плазмадағы GIP концентрациясы жоғарылайды. Екінші жағынан, қант диабеті жоқ немесе созылмалы панкреатиті бар диабеттік емес пациенттермен салыстырғанда плазмамен байланысты холецистокинин жоғарылау деңгейі төмендейді.
Созылмалы панкреатитпен ауыратын науқастарда әдетте бета жасушалары массасының 20-40% -ы жоғалғанға дейін қалыпты глюкозаның концентрациясы сақталады. Алайда, бета жасушаларының массасын жоғалтудың бұл деңгейі холецистокинин мен аргининнің реакциясы әлі де қалыпты болса да, глюкозаға негізделген инсулин шығарылуының бұзылуымен бірге жүреді. Инкретин факторлары мен амин қышқылдарының реакциясының өзгеруі бета-жасушалардың массасы 40-60% төмендеген кезде айқын болады. Сонымен, бета-жасуша массасы 80-90% -дан астамға төмендеген кезде, барлық секретариаттарға жауап ретінде ораза ұстайтын гипергликемия және инсулин секрециясы дамиды. Бұл пациенттерде глюкагон секрециясы гетерогенді болып табылады, және екі негізгі жағдай танылады. Кейбір науқастарда инсулин мен глюкагон секрециясының аралас ақауы болса, басқаларында гипоинсулинемия және плазмалық глюкагонның жоғары концентрациясы байқалуы мүмкін. Сонымен қатар, глюкагонның аргининмен немесе аланинмен қоздырғышқа реакциясы глюкозаға төзімділіктің бұзылған пациенттерінің тек 50% -ында ғана түседі. Ұйқы безінің ауруымен альфа жасушаларының инсулин тудыратын гипогликемияға жауап беру қабілеті әлсірейді. Алайда, пероральді глюкозаның құйылуы плазмалық глюкагон деңгейінің парадоксальды жоғарылауымен қатар жүруі мүмкін, ал глюкагонның секретин мен холецистокининге реакциясы қалыпты немесе жоғарылайды.
Созылмалы панкреатиттің нәтижесінде қант диабетімен ауыратын науқастарда молекулярлық табиғат пен айналымдағы глюкагонның көзі туралы даулар бар. Дені сау адамдардың плазмасында иммунореактивті глюкагонның кемінде төрт түрі (молекулалық салмағы 50 000, 9,000, 3500 және 2000-нан асады) анықталды. Молекулярлық салмағы 3500 глюкагон, ұйқы безінен шыққан және толық биологиялық белсенділікке ие. Бұл аргининмен және соматостатинді басумен ынталандыруға жауап беретін жалғыз форма. Функционалды зерттеулер мен хроматографиялық талдау созылмалы панкреатит кезіндегі айналымдағы глюкагонның панкреатиялық шығу тегі туралы гипотезаны қолдайды, бірақ энтеропанкреатикалық глюкагонның радиоиммуноассациямен өлшенетін оның плазмалық концентрациясына қосатын үлесі зор болуы мүмкін. Тиісінше, қант диабетімен ауыратын науқастарда асқазан-ішек глюкагонының базальды концентрациясы жоғарылайды.
3. Жедел немесе созылмалы панкреатитке байланысты диабеттің таралуы
Ұйқы безінің ауруларына қатысты қайталама диабеттің таралуы туралы мәліметтер сирек сақталады, бірақ бұл аурудың таралуы әдеттегіден гөрі жоғары. Ескі зерттеулерге сәйкес, панкреатогенді диабет диабеттің барлық жағдайларының 0,5-1,7% құрайды. Соңғы есепте, қайталама диабеттің таралуы 1868 неміс диабеті науқастарының когортында 9,2% жағдайында бағаланды, олар үшін экзокринді ұйқы безінің жеткіліксіздігі және ұйқы безінің анормальды көрінісі құжатталған. 1922 жылғы тағы бір когортта экзокринді және эндокринді ұйқы безінің жетіспеушілігі бар және ұйқы безінің типтік морфологиялық өзгерістері бар аутоантидене-теріс пациенттерде, тек 8% жағдайда қант диабеті диагнозы анықталды, ал 80% жағдайда 2 типті қант диабеті және пациенттердің 12% - 1 типті қант диабеті. Шын мәнінде, популяцияның бұл тобында пациенттердің 76% -ында созылмалы панкреатит, 8% -да гемохроматоз, 9% -да ұйқы безінің қатерлі ісігі, 4% -да цистикалық фиброз бар, 3% жағдайда панкреатиялық резекция жасалды.
Созылмалы панкреатит ауруы алкогольді көп тұтынатын популяцияларда және тропикалық елдерде жоғары, бұл жерде фиброциттік панкреатитке дейінгі диабеттің қайталануы 90% жетуі мүмкін, бұл барлық диабетпен ауыратын науқастардың 15-20% құрайды. Осылайша, панкреатит тудыратын қант диабетінің таралуы шамадан тыс бағаланбайды, панкреатогендік қант диабеті диагнозы жиі еленбейді, ал пациенттер әдетте дұрыс жіктелмеген.
Жедел панкреатит, предиабет және / немесе қант диабеті бар 1102 пациенттің қатысуымен болатын 24 перспективті клиникалық зерттеулерде 37% жағдайда байқалды. Жедел панкреатиттен кейін предабиет, қант диабеті және инсулинмен емдеудің жалпы таралуы сәйкесінше 16%, 23% және 15% құрады. Жаңа диагноз қойылған қант диабеті жедел панкреатиттің алғашқы эпизодынан кейінгі 12 ай ішінде адамдардың 15% -ында дамыды.
және 5 жыл ішінде тәуекел айтарлықтай өсті (салыстырмалы тәуекел 2.7). Ұқсас үрдіс инсулинмен емдеуге қатысты болды.
Жедел панкреатитпен ауыратын науқастар ауруханадан шығарылғаннан кейін көбінесе предабиет және / немесе қант диабетін дамытады, ал келесі 5 жылда диабеттің даму қаупі екі есе артады.
Жедел панкреатиттен кейін науқастардың шамамен 40% -ында пребиаб және / немесе қант диабеті байқалған, ал диабет өткір панкреатиттен кейінгі пациенттердің 25% -ында дамыған, олардың 70% -ында тұрақты инсулин терапиясы қажет. Сонымен қатар, жедел панкреатиттің ауырлығы өткір панкреатиттен кейін предабиет немесе диабеттің дамуына аз әсер етеді. Жедел жедел панкреатитпен ауыратын науқастарда предиабеттің (20%) және қант диабетінің (30%) шамалы жоғарылауы байқалды. Сондай-ақ, мета-регрессиялық талдау өткір панкреатиттен кейін предабиет немесе диабеттің даму қаупі этиологияға, сондай-ақ жасына және жынысына байланысты емес екенін көрсетті. Жұқпалы панкреатиттен кейінгі алғашқы кезеңде де диабеттің және қант диабетінің дамуы жиі кездеседі. Жедел панкреатиттің алғашқы эпизодынан кейінгі 12 ай ішінде предиабет пен қант диабетінің таралуы сәйкесінше 19% және 15% құрады. Өкінішке орай, өткір панкреатитке шалдыққан предбиабетпен ауыратын науқастардың қант диабетімен ауыратындығын анықтаған бір ғана зерттеу бар, бірақ, қант диабеті туралы әдебиеттерге сәйкес, предбиабетпен ауыратын науқастарда диабеттің дамуы ықтималдығы жоғары.
Жедел панкреатит - қант диабетінің танымал себебі. Некроздың салдарынан ұйқы безінің жасушаларында жоғалу (хирургиялық араласумен немесе онсыз) өткір панкреатиттен кейінгі диабеттің негізгі себебі болып табылады, пациенттердің 70% -дан астамында некроздың деңгейі 30% -дан аспады, ал пациенттердің 78% -ы консервативті түрде болды. Сонымен қатар, аурудың ауырлығына диабеттің пайда болу қаупіне әсер етпейтіні анық. Бұл өткір панкреатиттен кейінгі диабеттің некроздан өзгеше механизмдердің арқасында дамуы мүмкін дегенді білдіреді.
Аутоиммунды жасырын қант диабеті және 1 типті қант диабеті бар пациенттерде глутамин қышқылының декарбоксилазасына (IA2) антиденелер табылды.Жедел панкреатит генетикалық бейімділігі бар адамдарда қант диабетін дамыту қаупі бар реакция тудыруы мүмкін. Сонымен қатар, жақында семіздік және гипертриглицеридемия сияқты метаболизм факторлары пациенттерге жедел метаболикалық панкреатит деп аталатын жедел панкреатиттің даму қаупін жоғарылатады деген болжам айтылды және бұл факторлар жедел панкреатиттен кейін диабеттің даму қаупін арттыруы мүмкін.Жедел панкреатиттің алғашқы шабуылына дейін метаболикалық көрсеткіштер туралы мәліметтер болмағандықтан, болашақ зерттеулерде өткір панкреатиттен кейін гипергликемия мен қант диабетінің дамуына бейім болатын бұрыннан келе жатқан аутоантиденелер, құрылымдық немесе функционалды өзгерістер туралы сұрақтарға жауап беруі керек.
Сондай-ақ, қант диабетінің алдын-ала болуы өткір панкреатиттің қауіпті факторы болып табылатынын атап өткен жөн, ол өткір панкреатитпен байланысты метаболикалық өзгерістердің кешенді негізін көрсетеді.
Уақыт өте келе аурудың даму тенденциясын талдағанда уақыт өте келе жұқпалы және қант диабетімен ауыратындардың, атап айтқанда, қант диабетінің таралуы едәуір жоғарылағаны белгілі болды. Қант диабетінің таралуы 45 жастан кейін экспоненциалды түрде өсетінін мойындау керек, ал жасушаның жасуша қызметіне әсері және семіздіктен туындаған инсулинге төзімділіктің жоғарылауы бұл тенденцияны жартылай түсіндіруі мүмкін, алайда метарегрессиялық талдау жастың соншалықты маңызды емес екенін көрсетті. жедел панкреатиттен кейінгі науқастар арасында. Тағы бір мүмкін механизм - кейбір адамдар 5 жылдан кейін қаралмастан бұрын өткір панкреатиттің бірнеше рет шабуылына ұшырауы мүмкін. Бұл туралы кейбір зерттеулерде айтылды, бірақ бұл енгізілген жұмыстардың көпшілігінде ескерілмеді. Бұл өткір панкреатиттің қайталанатын шабуылдарының алдын-ала қант диабеті мен қант диабеті қаупіне әсерін бақылаудың ұзақтығымен олардың таралуын арттыра алатындығын білдіреді. Жедел панкреатиттің бірнеше рет шабуылы ұйқы безінің жасушаларының жоғалуына ықпал ете ме, жоқ па белгісіз, бұл қант диабетін және онымен байланысты жағдайларды дамытудың мүмкін механизмі болып табылады.
Жедел немесе созылмалы панкреатитке байланысты диабеттің клиникалық көріністері
Екінші типті қант диабетімен ауыратын науқастарда гипергликемияға тән белгілер бар, бірақ гипогликемия қаупі айқын жоғарылайды. Инсулин терапиясымен немесе сульфонилмочевина препараттарымен байланысты гипогликемия эпизодтары жиі кездеседі және әдетте анағұрлым ауыр және ұзаққа созылады, бұл көбінесе ауруханаға жатқызуға алып келеді және науқастарды өлім қаупі жоғарылайды. Гипогликемия әсіресе панкреэктомиядан кейін жиі кездеседі, пациенттердің 20-50% -ында өлімге әкеледі. Мұндай драмалық көрініс глюкозаны қалпына келтірудің және қалпына келтірудің бұзылуының салдары болып табылады. Организмнің плазмадағы глюкоза концентрациясының төмендеуіне тез жауап бере алмауы глюкагон жеткіліксіз секрециясымен, катехоламиндік реакцияның төмендеуімен және бауырдағы глюкоза өндірісінің бұзылуымен байланысты. Гипогликемиялық эпизодтардың жиілеуі гликемиялық тұрақсыздықпен байланысты.
Панкреатитті есірткіден немесе хирургиялық емнен кейін этанолдың тұрақты түрде қолданылуы қант диабеті бар пациенттердің метаболикалық тепе-теңдігіне әсер етуі мүмкін, өйткені алкоголь глюконеогенезді тежейді, адренокортикотропты гормонның және өсу гормонының гипоталамикалық-гипофиздік секрециясына әсер етеді және инсулинге тұрақтылықты тудырады. Гипогликемия әсіресе қоректік заттардың азаюына және бауыр гликогенінің қоймаларының сарқылуына байланысты қауіпті болуы мүмкін.
Панкреэктомиядан кейін алкогольді теріс пайдалану гипогликемия мен өлімнің дамуындағы маңызды фактор болып табылады. Бұл пациенттерде инсулинді қабылдауды нашар сақтау көбінесе метаболикалық тұрақсыздыққа ықпал етеді.
Екінші жағынан, панкреатогенді қант диабетіндегі кетоацидоз бен диабеттік команың дамуы С-пептидтің қалдық секрециясы жоқ пациенттерде де сирек кездеседі. Бұл кезде олар әрдайым инфекциялық немесе хирургиялық сияқты стресстік жағдайлармен байланысты. Қалдық инсулин секрециясының жоғарылау кезеңінде май қорының азаюы және липолиздің қатар жүретін төмен деңгейі кетоздың пайда болу қаупін азайтады. Кетозға ұқсас қарсылық тропикалық қант диабетінде байқалады, онда аз тамақтану және қанықпаған майларды өте аз тұтыну кетон денелерінің синтезінің төмендеуіне ықпал етеді. Панкреатиялық диабетпен ауыратындарды кетоацидоздан қорғаудағы глюкагон тапшылығының рөлі даулы. Алайда, глюкагон кетозды дамыту үшін қажет болуы мүмкін екеніне қарамастан, оның жетіспеушілігі диабеттік кетоацидоздың дамуын кешіктіруі немесе баяулатуы мүмкін.
Жедел немесе созылмалы панкреатиттің салдарынан қант диабеті бар пациенттерде тұрақты қанағаттанарлық метаболикалық бақылауды қамтамасыз етудегі қиындықтар осы аурулар тобын «нәзік диабет» санатына қосуға себеп болды.
Ұйқы безінің экзокринді жеткіліксіздігі глюкозаны басқарудың тұрақсыздығына ықпал етуі мүмкін. Стератория глюкозаның мальсорбциясын тудыруы мүмкін, осылайша пострандиалды гипогликемиялық реакцияларға, сондай-ақ инсулин секрециясының өзгеруіне ықпал етеді. Ұйқы безінің ауруы бар науқастарда қант диабетінің дамуы айтарлықтай салмақ жоғалтуымен байланысты болуы мүмкін, тіпті тиісті инсулин терапиясымен де түзету қиын. Сонымен қатар, салмақ жоғалту инсулинге сезімталдықты айтарлықтай өзгерте алады.
4.1 Қант диабетінің панкреатогенді созылмалы асқынулары
1950 жылдардың аяғынан бастап созылмалы панкреатиттен кейінгі диабеттің тамырлы асқынулармен байланысты емес екендігі жалпыға белгілі болды. Бұл нанымды түсіндіру үшін генетикалық бейімділіктің жоқтығы немесе төмендеуі, ұйқы безінің экзокринді жеткіліксіздігі, қан сарысуындағы холестериннің төмен деңгейі, калорияның төмен мөлшері және т.б. бірқатар факторлар айтылды. Алайда пациенттердің өмір сүру ұзақтығының ұзартылуына байланысты диабеттік ангиопатия жағдайлары көбірек жиналды.
Созылмалы панкреатит немесе панкреэктомиядан кейін қант диабеті бар науқастарда диабеттік ретинопатияның таралуы бастапқыда айтылғаннан айтарлықтай ерекшеленеді. Жақында диабеттік ретинопатияны дәлірек бағалау 1-ші типті қант диабетімен ауыратын науқастарда болатын жағдайға ұқсас, 30-40% ауруды анықтады. Ретинопатия ауруы гипергликемияның ұзақтығына байланысты. Ретинопатияның болуы мен қант диабетінің отбасылық тарихы, HLA антигендерін анықтау жиілігі, аралдар жасушаларына антиденелердің болуы немесе С-пептидтің плазмалық деңгейінің арасында айқын заңдылық жоқ.
Екінші деңгейлі қант диабетімен ауыратын диабеттік нефропатия туралы даулар жалғасуда. Кейбір авторлар «олар гемохроматоз немесе панкреатитпен бірге жасалынған гломерулосклероздың аутопсиямен расталған жағдайын білетін ешкімді таба алмады. жедел немесе созылмалы панкреатит. Жалпы панкреэктомиясы бар науқастарда диабеттік гломерулопатияның кейбір жағдайлары тіркелген, бірақ олардың ұзақтығын қысқарту керек. Бұл неге диабеттік бүйректің зақымдануының кеш сатыларын анықтау қиын болатынын түсіндіреді, ал ерте функционалды өзгерістер альбуминурия басталғанға дейін бірнеше жыл бұрын байқалады.Жедел немесе созылмалы панкреатит, несеп шығару жолдарының альбумин шығарумен байланысты диабетпен ауыратын 86 науқаста. Пациенттердің 23% -ында 40 мг / 24 сағ анықталды, ал альбуминурия қант диабеті мен қан қысымының ұзақтығымен байланысты болды, бірақ қант диабеті, HLA антигендері немесе плазмалық С-пептид деңгейімен байланысты емес. МТ-мен ауыратын науқастарда ретинопатиямен ауыру екі есе жоғары болды, бұл 2 типті қант диабетімен сипатталған «окулоренальды» қауымдастық панкреатогенді диабетте де кездеседі. Гломерулярлық гиперфильтрация, бүйрек функциясының бұзылуының тағы бір белгісі, 1 типті қант диабетіндегідей панкреатогенді қант диабетімен анықталуы мүмкін. Бүйректің диабеттік зақымдалуына қарамастан, тәулігіне 0,5 г-тан асатын альбуминнің шығуы немесе бүйрек жеткіліксіздігі атиптік емес.
Нейропатия - панкреатогенді қант диабетіндегі жиі кездесетін шағым. Дистальды полиневропатия немесе мононевропатия жағдайларының 10-20% -ы анықталады, ал қозғалу жылдамдығының бұзылуының электрофизиологиялық белгілері ұйқы безі ауруынан кейінгі қант диабеті бар пациенттердің 80% -дан астамында кездеседі. Діріл сезімталдығы 1 типті қант диабетімен бірдей болатыны анықталды.
Ретинопатиядан және нефропатиядан айырмашылығы, нейропатия мен диабеттің ұзақтығы арасында байланыс жоқ. Бұл гипергликемиядан басқа ілесетін факторлардың әсеріне байланысты болуы мүмкін (темекі шегу, алкоголь және зиянды сіңіру).
Вегетативті жүйке жүйесінде де өзгерістер бар. Жүрек-қан тамырлары рефлекстерінің бұзылыстары созылмалы панкреатиттен кейін қант диабеті бар науқастардың 8% -ында анықталды, ал бұл пациенттердің қосымша 13% -ында шекара сызығының ақауы байқалды. Алайда, гипергликемияны диабеттік соматикалық және вегетативті нейропатиямен байланыстыруда біршама сақтық таныту керек, өйткені бұл адамдарда алкогольді тұтыну жиі кездеседі. Осылайша, ұйқы безінің аурулары бар қант диабеті бар науқастардағы нейропатияның шынайы патогенетикалық механизмі көптеген факторларды қамтиды.
Макроангиопатиялар, әсіресе миокард инфарктісі, панкреатогенді диабетте сирек кездеседі. Бір есепте созылмалы панкреатиттен кейін қант диабеті бар пациенттердің 25% -ында тамырлы асқынулар анықталды, ал кейбіреулеріне ампутация немесе айналып өту тамырлы хирургия қажет болды. Қант диабеті мен асқазан асты безінің ауруының салыстырмалы түрде қысқа болуы бұл пациенттерде макроваскулярлық асқынулардың таралуын бағалауды қиындатады. Қол жетімді ұзақ мерзімді бақылауға сәйкес, созылмалы панкреатитпен ауыратын науқастарда жүрек-қан тамырлары өлімінің жиілігі 16% құрайды, бұл классикалық қант диабетімен салыстырғанда төмен.
5. Созылмалы панкреатитпен диабеттің диагнозы
Жедел немесе созылмалы панкреатиттің салдарынан қант диабеті бар науқасты дұрыс диагностикалау және жіктеу оңай емес. Қант диабетінің 1 және 2 түрлерінің ұзақ мерзімді болуы ұйқы безінің экзокриндік бөлігінің жеткіліксіздігімен бірге жүреді, ал қант диабетімен ауыратын науқастар кез-келген жағдайда жедел және / немесе созылмалы панкреатиттің даму қаупін жоғарылатады.
Панкреатит тарихы бар пациенттерде 1 типті немесе 2 типті қант диабеті дамуы мүмкін, экзокринді панкреатиялық функцияға қарамастан. Жедел немесе созылмалы панкреатитке байланысты диабетпен ауыратын науқастарды дұрыс жіктеу үшін қазіргі кезде қол жетімді емес диагностикалық критерийлер белгіленуі керек. Н. Эвальд соавт келесі өлшемдерді қолдануды ұсынады:
Негізгі критерийлер (қатысуы керек):
- Ұйқы безінің экзокринді жеткіліксіздігі (фекальды эластаза-1 тесті немесе тікелей функционалды сынақтар)
- Бейнелеу кезіндегі ұйқы безінің патологиясы (эндоскопиялық ультрадыбыстық, МРТ, КТ)
- аутоиммунды маркерлермен байланысты 1 типті қант диабетінің болмауы
- Полипептидтің панкреатиялық секрециясы жоқ
- Инкретин секрециясы бұзылған (мысалы, GLP-1)
- инсулинге төзімділік жоқ (мысалы, HOMA-IR инсулинге төзімділік индексі)
- Бета жасушаларының бұзылған қызметі (мысалы, HOMA-B, C-пептид / глюкоза қатынасы)
- Сарысудағы майды еритін витаминдердің төмен деңгейі (A, D, E және K)
Қалай болғанда да, қант диабетінің жаңа көріністері шынымен Еуропалық диабетті зерттеу қауымдастығы (EASD) және Американдық қант диабеті қауымдастығы (ADA) анықтаған критерийлерді қолдануы керек және панкреатогенді қант диабетін тексеруі керек. Ең болмаса, егер науқас атипті клиникалық көріністі көрсетсе және асқазан-ішек жолдарының симптомдарына шағымданып жатса, дәрігер панкреатогенді диабеттің бар екендігін біліп, одан әрі диагноз қою керек.
Созылмалы панкреатитпен ауыратын кез-келген пациент, әрине, панкреатогенді қант диабетінің дамуын қадағалап отыруы керек. Созылмалы панкреатитпен ауыратын науқастарды алғашқы бағалау ораза гликемия мен HbA1c бағалауын қамтуы керек. Бұл зерттеулер кем дегенде жылына бір рет қайталануы керек. Олардың кез-келгенімен патологиялық зерттеулер қосымша диагнозды қажет етеді. Егер тест нәтижелері глюкозаға төзімділіктің төмендеуін болжаса, онда глюкозаға төзімділікті ауызша тестілеу ұсынылады. Инсулиннің және / немесе С-пептидтердің деңгейлерін қатарлас талдау өткір немесе созылмалы панкреатитке байланысты 2 типті қант диабеті мен қант диабетін ажыратуға пайдалы болуы мүмкін.
Панкреатиялық полипептидтің инсулинмен туындаған гипогликемияға, секреция инфузиясына немесе қоректік заттар қоспасына реакциясын бағалау қосымша диагностикалық қызығушылық тудыруы мүмкін. Ұйқы безінің полипептидінің реакциясының болмауы панкреатогенді қант диабетін 1 типтен ажыратуға мүмкіндік береді, сондай-ақ жедел немесе созылмалы панкреатитке байланысты диабетті ұйқы безінің полипептидінің жоғарылауымен 2 типтен ажыратуға болады. Панкреатикалық инкретин секрециясын тұрақты түрде анықтау және күнделікті тәжірибеде панкреатиялық полипептидтің реакциясы мүмкін емес.
6. Қант диабетінің панкреатогенді емінің терапевтік аспектілері
Қант диабетін емдеудің негізгі міндеттері, оның түріне қарамастан, аурудың субъективті және объективті белгілерін жою, диабеттік команың алдын алу, қант диабетінің кеш асқынуының (диабеттік нефропатия және ретинопатия, нейропатия және т.б.) алдын алу және баяулату. Қойылған міндеттерді, қазіргі идеяларға сәйкес, гликемия деңгейіне сау адамдарға мүмкіндігінше жақын ұстап, ұстап тұрғанда, аурудың субъективті және объективті белгілерін жоя отырып мүмкін болады.
Панкреатогенді қант диабеті үшін диета бірінші типтегі диабетке сәйкес келеді, мальсорбцияны, дәрумендер мен микроэлементтердің жетіспеушілігін түзету қажеттілігін қоспағанда, бөлшек тамақтану тағайындау гипогликемияның алдын алады.
Жедел панкреатит пациенттердің 50% -ында айтарлықтай гипергликемиямен бірге жүреді, кейде кетоз немесе диабеттік кома да дамуы мүмкін. Елеулі гипергликемия, кетоз немесе кома жағдайында диабеттік кетоацидозды емдеудің классикалық принциптеріне сәйкес тамыр ішіне сұйықтық енгізу және инсулин инфузиясымен қатар плазмалық глюкоза концентрациясын, электролиттер, кетондар және басқа метаболизм параметрлерін мұқият бақылау қажет.
Гипергликемия, тіпті қант диабетімен ауыратын науқастарда да дұрыс тамақтануға кедергі болып табылады. Осылайша, жасанды тамақтану кезінде инсулинді жеткілікті мөлшерде қамтамасыз ету қажет, ұзақ әсер ететін инсулин аналогтарын парентеральді немесе тері астына енгізу.Жедел панкреатитпен ауыратын науқастарды интенсивті терапия бөлімшесіндегі көп салалы дәрігерлер тобымен басқаруға кеңес беріледі.
Жедел фульминантты панкреатитпен ауыратын науқастарға ұйқы безінің резекциясынан гөрі консервативті терапияны тағайындаған жөн, өйткені соңғысы қант диабетімен ауырады. Барлық жағдайларда глюкозаға төзімділікті жедел панкреатит эпизодынан 3-6 ай өткен соң бағалау керек.
Созылмалы панкреатит немесе ішінара панкреэктомиямен ауыратын науқастарда глюкагонға немесе тамақ қабылдауына С-пептидтік реакциясын әлі де сақтап отырған адамдарға ауызша гипогликемиялық агенттер тағайындалуы мүмкін. Қысқа гипогликемия қаупін азайту үшін қысқа, ұзақ әрекет ететін сульфонилмочевийлерге артықшылық беріледі. Дегенмен, бауырдың функционалды үлгілерінде өзгерістер болған науқастарда ауызша дәрілерді қолданған кезде сақ болу керек. Жақында GLP-1 және дипептидил пептидазы 4 тежегіштерін қолдану мүмкіндігі ұсынылды, өйткені олардың плазмадағы глюкозаны төмендететін әсері гипогликемия қаупін арттырмайды. Алайда, кейбір алаңдаушылықтар бар, өйткені әлі де инкретиндік терапияны қолданумен байланысты панкреатиттің даму қаупі бар-жоғы әлі белгісіз.
Инсулин терапиясы жалпы панкреэктомиядан кейін қажет, дегенмен инсулинге деген қажеттілік бірінші типті қант диабетімен ауыратындарға қарағанда, әсіресе түнде. Ал керісінше, постпандиалдан кейінгі инсулинге қажеттілік көбірек болуы мүмкін. Бұл әсіресе жалпы панкреэктомиясы бар пациенттерге қатысты, ал созылмалы панкреатит немесе жартылай панкреэктомиясы бар инсулинге тәуелді пациенттерде әдетте 1 типті қант диабетіне ұқсас инсулинге қажеттілік бар. Түнде және бос асқазанда гипергликемияны бақылау үшін ұзақ уақыт жұмыс істейтін инсулиннің кешкі дозасын қолдану керек. Ұзақ жұмыс істейтін аналогтар NPH инсулинімен салыстырғанда түнгі гипогликемия қаупін азайтады, сондықтан біріншісіне артықшылық беру керек. Осылайша, қысқа және ұзақ әсер ететін инсулин аналогтары бар классикалық базальды-болю режимі орынды болуы мүмкін. Жоғары белсенді және білімді емделушілерде гипогликемия мен кетозды болдырмай, метаболикалық бақылауды жақсарту үшін үздіксіз тері астындағы инфузия арқылы инсулинмен емдеу сәтті қолданылады.
Таңдалған емге қарамастан, гипогликемия негізгі қауіп болып қала береді. Гипогликемиялық оқиғалардың жиілігі мен ауырлығының артуы бірнеше факторлардың, соның ішінде артық инсулиннің, инсулинге сезімталдықтың, реттелудің нашарлауы, дұрыс емес тамақтану немесе қоректік заттардың сіңірілмеуі, алкогольді тұтыну және бауыр аурулары сияқты факторлардың жиынтығының салдары болып табылады. Өлімге әкелетін гипогликемия қаупі әсіресе жалпы панкреэктомиямен ауыратын науқастарда жоғары, сондықтан хирургиялық және дәрі-дәрмектердің қауіпсіз әдістерін іздеуге итермелейді. Осылайша, он екі елі ішектің және пилораның сақталуы метаболизмді тұрақты бақылауға және гипогликемия эпизодтарының азаюына кепілдік береді. Гипогликемиялық реакциялар, егер олар пайда болса, агрессивті түрде емдеу керек, олардың себептері мен механизмдерін мұқият бағалау және пациенттерге түсіндіру керек. Науқастарға ауыр гипогликемияның пайда болуын болдырмауға үйрету керек, алкогольді ішуден бас тартуға, физикалық белсенділікті жоғарылатуға, бөлшек тамақтануға және ферментті алмастыратын терапияны ұстануға назар аудару керек. Жақында инсулинге тәуелділікті болдырмау үшін аралдарға автотрансплантация ұсынылды. Аралдың автотрансплантациясы созылмалы панкреатитті емдеу үшін жалпы панкреэктомия жасағаннан кейін 13 жасқа дейін бета-жасушалардың тұрақты жұмысын және гликемиялық бақылауды қамтамасыз етеді.
Ұйқы безінің аурулары бар науқастарда қант диабетінің тым «сынғыштығына» байланысты пациенттерге білім беру және қандағы глюкоза деңгейін өздігінен бақылау өте маңызды. Үйдегі глюкозаны қатаң бақылау және инсулиннің кішкене дозаларын бірнеше рет қабылдау интенсивті білім беру бағдарламаларымен қатар, бұл пациенттерде жақсы, тұрақты метаболикалық бақылауға әкелуі мүмкін. Дегенмен, оларға нақты қадамдар, соның ішінде пациенттің тамақтану жағдайын және алкогольді қабылдауды түзету керек. Алкогольді шамадан тыс тұтыну сонымен қатар бауырдың прогрессивті зақымдалуына әкеледі, бұл метаболикалық бақылауды нашарлатуы мүмкін.
Стератореямен сіңірілмеген сіңіру гипогликемия және инкретин жүйесінің бұзылуымен инсулин секрециясы қаупін арттырады. Қант диабеті панкреатогенді науқастарда тәулігіне 20 г-нан төмен нәжісі бар майдың шығарылуын азайту үшін қышқылға қарсы препараттармен ферментті терапияны тағайындау керек. Н2 рецепторларының антагонисттерімен бір мезгілде емдеу ұсынылады, өйткені асқазан қышқылы секрециясының төмендеуі ұйқы безі ферменттерінің деградациясын төмендетеді. Күрделі көмірсуларға бай және майы төмен калориялы диета ұсынылады (тәулігіне 2500 ккал). Созылмалы панкреатитпен ауыратын науқастарда майды қабылдау іштің ауырсыну жиілігін және қарқындылығын арттыруы мүмкін. Осылайша, майды қабылдау жалпы калорияның 20-25% -дан аспауы керек. Сусындар аз мөлшерде және жиі тамақтану керек, 3 негізгі тамақ және 2 немесе 3 аралық тағамдар. Қажет болса, диетаны электролиттер, кальций, D дәрумені және калиймен толықтырған жөн. Гастроэктомиядан кейін жедел ішек транзиті және демпингтік синдром мальабсорбцияға және метаболизмнің тұрақсыздығына ықпал етуі мүмкін. Сонымен, қант диабетімен ауыратын кейбір науқастарда, ұйқы безінің ауруынан кейін, гипогликемия қаупі жоғары болғандықтан, метаболизмді оңтайлы бақылауға қол жеткізу қиын болуы мүмкін. Плазмадағы глюкоза деңгейін қалыптыдан сәл жоғары деңгейде ұстау жиі гипогликемиялық реакциялардан аулақ болу және өмір сүру сапасын жақсарту үшін қажет болуы мүмкін. Бұл пациенттердің көпшілігінің өмір сүру ұзақтығы төмендегенін және диабеттік асқынулардың даму қаупін төмендететінін есте ұстаған жөн. Кетоацидоз сирек кездесетініне қарамастан, ол кенеттен стресс жағдайында дами алады (инфекция, хирургия және т.б.) және инсулин дозаларын тиісті түзетуді қажет етеді.
Панкреатиттің түрлері
Ауру жедел және созылмалы түрінде болады.
Жедел түрінде қабынуға байланысты ұйқы безінің шырыны он екі елі ішектің люменіне енбейді, бірақ ұйқы безінің тіндерін өздігінен сіңіреді. Бұл процесс ауру органның жасушаларында некротикалық өзгерістерге, әсіресе ауыр жағдайларда бүкіл бездің толық өлуіне әкеледі.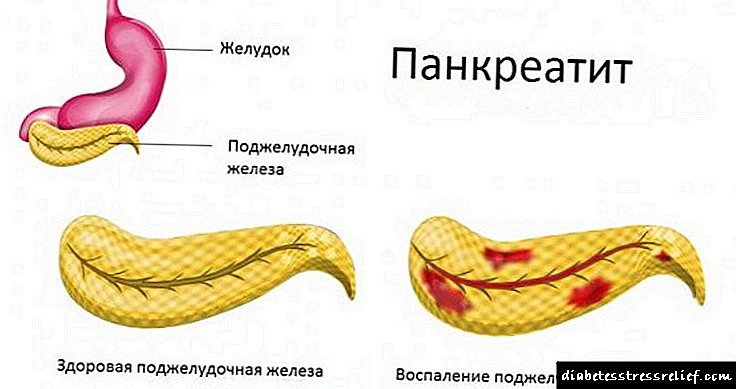
Созылмалы панкреатит себептеріне байланысты келесідей жіктеледі:
- Бастапқы - бастапқыда ұйқы безінде қандай да бір себептермен пайда болады.
- Екіншілік - бұл басқа органдардың ауруларының салдары: холецистит, ойық жара, энтероколит.
- Жарақаттан кейінгі - механикалық әсердің немесе хирургияның салдары.Диабет механизмі
1 типті қант диабеті, панкреатитпен, қабынған ұйқы безінің каналдары ас қорыту ферменттерін 12 ішектің люменіне өткізбейтіндіктен және өзін-өзі қорыту басталады, жасуша тіндерінің майға, дәнекерге немесе орган үзінділерінің толық өлуіне байланысты. Дене инсулиннің абсолютті жетіспеушілігін бастан кешіреді, ал қандағы глюкоза деңгейі көтеріліп, дененің барлық жүйелеріне зиянды әсер етеді.
2 типті қант диабеті инсулиннің жеткілікті мөлшерде өндірілуімен бірге жүреді. Бірақ метаболизм механизмдерінің бұзылуына байланысты ол өзінің негізгі функциясын орындамайды, салыстырмалы жеткіліксіздікті тудырады.
Патологиялық өзгерістер уақыт өте келе жинақталады және төрт кезеңге бөлінеді:
- Бірінші кезеңде қысқа мерзімді шиеленістер ұзақ құлақтармен қиылысады. Безде созылмалы қабыну пайда болады, негізінен сирек кездесетін ауырсыну синдромдары бар. Бұл кезең 10-15 жылға дейін созылуы мүмкін.
- Екінші кезең ас қорыту жүйесінің айқын бұзылуымен сипатталады. Қабыну инсулиннің қанға бақылаусыз шығарылуын тудырады, бұл тіпті уақытша гипогликемияға әкелуі мүмкін. Жалпы жағдайы нәжістің бұзылуымен, жүрек айнуымен, тәбетінің төмендеуімен, асқазан-ішек жолдарының барлық бөліктерінде газ түзілуімен қиындайды.
- Ұйқы безінің функционалдығы күрт төмендейді. Егер бос асқазанға түскенде ауытқулар анықталмаса, тамақтанғаннан кейін қан плазмасындағы глюкоза қалыпты уақыт аралығынан әлдеқайда жоғары болады.
- Соңғы кезеңде қайталама диабеттің пайда болуы созылмалы панкреатитпен ауыратын науқастардың үштен біріне әсер етеді.
Созылмалы панкреатит кезіндегі диабеттің даму ерекшеліктері
Екі ауруды емдеуге қарағанда әлдеқайда қиын деген қорытындыға келу қисынды болар еді. Бірақ тәжірибе мұндай тұжырымның сәтсіздігін көрсетеді. Екінші реттік процестің бірқатар ерекшеліктері бар, олардың арқасында оны жақсы емдеуге болады:
- Кетоацитозсыз дерлік,
- Инсулинмен емдеу көбінесе гипогликемияға әкеледі,
- Төмен көмірсулар диеталары үшін жақсы,
- Бірінші кезеңде қант диабеті үшін ауызша дәрі-дәрмектер тиімді түрде емделеді.Панкреатикалық диабеттің алдын-алу және емдеу
Әрбір созылмалы панкреатит міндетті түрде қант диабетін тудырмайды. Дұрыс емдеу және қатаң тамақтану арқылы сіз ұйқы безін жақсартуға ғана емес, сонымен қатар қант диабетінің басталуына жол бермейсіз.
Дәрігер эндокринолог әрбір жеке жағдайда жеке емдеуді таңдайды. Асқазан ферменттерінің бездің өндірісінің көрсеткіштеріне байланысты құзыретті маман ұқсас әрекеттің дәрілік ферменттеріне негізделген алмастыру терапиясын тағайындайды. Сондай-ақ қажет болған жағдайда инсулин инъекциясы.
Панкреатит және қант диабеті үшін тамақтану

Сіз дұрыс емдеу және диетаны қатаң сақтау осы ауыр аурулардан толықтай сауығуға әкелетінін білуіңіз керек. Аз мөлшерде және аз мөлшерде тамақ ішіңіз - әр тамақ үшін 250-300 грамм, құрамында белок бар өнімдерге артықшылық беріңіз: соя, жұмыртқа ақтығы, ет, балық, жаңғақтар.
Асқазан сөлінің тез секрециясын тудыратын қышқыл тағамдарды диетадан шығарыңыз: қышқыл, ащы, ысталған, қуырылған, құрамында алкоголь бар, тым ыстық немесе суық. Бір сөзбен айтқанда, барлық тағамдар. ұйқы безінің секрециясына қосымша стресс әкелуі мүмкін.
Тамақты ыстық немесе суық емес, жылы күйінде ішкен жөн.
Егер дұрыс диетаны өз бетінше таңдау қиын болса, онда аттармен жиналған арнайы жасалған диеталық ұсыныстарды қолдануға болады: панкреатитпен ауыратын науқастарға арналған №5 кесте және диабетпен ауыратындарға арналған № 9 кесте. Бірақ осы немесе басқа диетаны таңдаудан бұрын дәрігермен кеңесу керек.
Тек аурудың ағымының барлық ерекшеліктерін және науқастың жалпы жағдайын ескере отырып, дәрігер тамақтану туралы ең нақты ұсыныстар береді.
Өнімді таңдау
Аурудың әртүрлі кезеңдерінде диета аздап өзгеруі мүмкін. Мәселен, мысалы, тәтті және қышқыл жемістер немесе күріш, сұлы және жарма негізіндегі тағамдар ұзаққа созылған ремиссия кезеңінде өте қолайлы, ауру нашарлаған кезде толығымен алынып тасталады.
Сәйкес келетін өнімдерді әр пациент үшін жеке-жеке таңдап алу керек:
- Жеке қалаулар
- Глюкозаны қабылдау
- Кез-келген заттарға төзбеушілік
- Қоректік заттардың ішінара сіңуін түзету.

Жедел кезеңде қант мөлшері жоғары тағамдарды, майлы және ысталған тағамдарды, кондитерлік өнімдерді, қуырылған тағамдарды, жарма: күріш, сұлы майы, жарма, шикі жемістер мен көкөністер, ақ нан жеуге қатаң тыйым салынады.
Өсімдік майына келетін болсақ, емдік қасиеттері бар бірінші суық сығымдалған зығыр және зәйтүнді қолданған дұрыс. Сондай-ақ, құрамында май мөлшері аз сүтке зиян тигізеді. Сүт ағзаны дәрумендермен, минералдармен байытады және ас қорыту жолдарындағы қабыну процестерін жеңілдетеді.
Өкінішке орай, адамдар денсаулықтың қаншалықты құнды екенін түсініп, «бейіттерін қасықпен қазып» жатыр. Бірақ баяғыдай халық даналығы ұйқы безі проблемаларының қарапайым шешімін - аштық, суық және бейбітшілікті тапты.
Осы қарапайым ережені сақтай отырып және арнайы таңдалған терапияны қолдана отырып, пациенттердің көпшілігі көптеген ауруларды жеңіп, сау, толық күйге орала алады.